新型コロナウイルス感染症が急速に拡大し、危惧すべき状況になっています。全国の重症患者数も11月21日時点で313人と春の第一波の水準に近づいてきています。ここでは、重症化の現状と、現在までにわかってきたことを整理したいと思います。 結論から言えば、重症患者の数は相対的に少なくなり(感染者の中で重症になった人の割合=重症化率が低下)、重症度(後述)も低下しています(https://www.bbc.com/news/health-54568926)。これは世界的傾向でもあります。
結論から言えば、重症患者の数は相対的に少なくなり(感染者の中で重症になった人の割合=重症化率が低下)、重症度(後述)も低下しています(https://www.bbc.com/news/health-54568926)。これは世界的傾向でもあります。
新型コロナウイルスは以前の型よりも現在広まっている型の方が感染力(=広めやすさ、かかりやすさ)が強い可能性があるというデータはありますが、弱毒化したという明確なデータはありません。ではなぜ重症化しにくくなっているのでしょうか? さまざまな要因が考えられますが、大きく、①検査体制の整備による早期発見・早期入院、および、②治療法の確立が寄与していると考えられます。
第一波後、PCR検査がある程度拡充・整備され、感染者が早く見つかるようになりました。そのため、病状が相当悪くなってから病院に来るということが減り、リスクの高い人が比較的早く入院できるようになりました。早期入院には、患者の呼吸をモニタリングでき、早期介入(介入:病気の治療を目的に薬を投与したり、処置を行ったりすること)できるというメリットがあります。
新型コロナ感染症の初期症状の一つに、肺炎が進行し、身体に必要な酸素を十分に取り込めない状態であるのに、なぜか自覚症状がなく、苦しくないことがあることが指摘されています。これをハッピー・ハイポキシア(=幸せな低酸素症)またはサイレント・ハイポキシア(=沈黙の低酸素症)といいますが、ハッピー・ハイポキシアの状態で安心していると、急激に呼吸状態が悪化して、すぐさま人工呼吸を行わないと命が危ない状態になることがあるのです。これには、ハッピー・ハイポキシアの間、自覚症状はないが、実は自ら激しく息を吸ったり吐いたりしており、それによって肺がさらに痛んでしまうこと(自発呼吸誘発性肺傷害 第13回参照)が関与しているのではないかと言われています。4月に自宅待機中にハッピー・ハイポキシアになった患者を、緊急に収容し何とか一命を取り留めました(第2回参照)。早期入院して看護師が呼吸モニタリングしていれば、酸素の投与を早めに行え、自発呼吸による肺障害を軽減することができます。
介入については、早期入院によって早期に行えるようになっただけでなく、「こうしたらいいだろう」という標準的な治療も確立してきました。早期から軽症者向けには必要に応じてファビピラビル(アビガン® 抗ウイルス薬)を投与できますし、抗凝固療法(抗凝固薬を用いて血液をサラサラにし、血栓=血のかたまりができるのを予防する治療法)も行えます。病状が悪化しても、前述の酸素マスクによる酸素の早期投与の他、レムデシビル(ベクルリー®)やデキサメサゾン(デカドロン®)を投与できます。レムデシビルはアビガン同様ウイルスを直接叩く抗ウイルス薬で、デキサメサゾンはステロイド系抗炎症薬(炎症の過剰な状態を抑える薬)です。とくにデキサメサゾンは、ランダム化比較試験で「酸素治療を必要とする比較的重症な新型コロナ感染症患者の死亡率を改善する」というデータが出た唯一の薬です。
なお、レムデシビルに関してWHO(世界保健機構)は否定的な立場であることが報道されています。しかし、FDA(米国食品医薬品局)や日本集中治療医学会は肯定的な立場を取っています。この違いは、急性呼吸促迫症候群(ARDS)の診療ガイドラインの作成の経験から、解析法や結果の統合法のわずかな違いによるものではないかと推察しています。ちなみに、個人的にも必要に応じて使用しています。
以上のように、早期発見・早期入院・標準治療の早期介入ができるようになった結果、重症患者数は相対的に減り、重症度も低下したのだと考えられます。
「重症度が低下した」とは、具体的には、第一波では重症患者の多くが肝不全、腎不全などの多臓器不全を合併していたのに対し、極論すれば、現在は多臓器不全の割合がかなり減って肺だけの単臓器不全となったということです。 新型コロナ感染症が多臓器不全を起こす理由としては、サイトカインストーム(免疫系の暴走)と血栓症が考えられます(第3回参照)。通常の細菌性の敗血症(=全身の重症感染症)でもサイトカインストームによる多臓器不全が起こり、少なくとも3割程度の患者が死に至るのですが、当初は新型コロナ感染症によるサイトカイン(免疫反応を強める物質)の産生はそれよりも多いのではないかと考えられていました。しかし、現在はサイトカインの産生は細菌性の敗血症ほど多くないことがわかってきて、そのほかの免疫異常も関わっていることが指摘されています。さらに、血管感染と血栓症が多臓器に障害を起こす重要な因子であることもわかってきました。
新型コロナ感染症が多臓器不全を起こす理由としては、サイトカインストーム(免疫系の暴走)と血栓症が考えられます(第3回参照)。通常の細菌性の敗血症(=全身の重症感染症)でもサイトカインストームによる多臓器不全が起こり、少なくとも3割程度の患者が死に至るのですが、当初は新型コロナ感染症によるサイトカイン(免疫反応を強める物質)の産生はそれよりも多いのではないかと考えられていました。しかし、現在はサイトカインの産生は細菌性の敗血症ほど多くないことがわかってきて、そのほかの免疫異常も関わっていることが指摘されています。さらに、血管感染と血栓症が多臓器に障害を起こす重要な因子であることもわかってきました。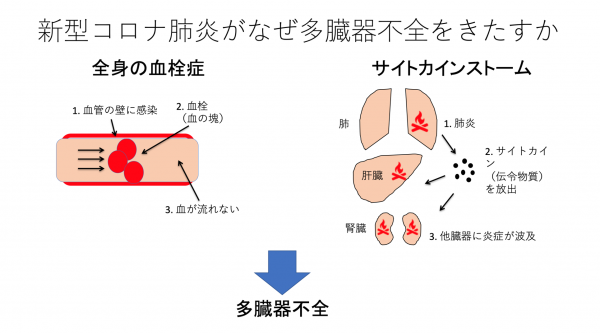 新型コロナ感染症に限らず、炎症が強いと血は固まりやすくなって、小さい血管にどんどん血栓が作られていきます(播種性血管内凝固症候群)。それに加えて、新型コロナウイルスは血管内皮細胞(=血管の内面にあって血液と接する細胞)に感染しやすく、血管内皮細胞が壊れ、さらに血栓ができやすい状態になるのです。ひとたび血栓ができると、そこから先の血管に血が流れなくなり、臓器機能の低下が起こります。新型コロナ感染症では、こうした全身の血栓症による多臓器不全が強く現れていると考えられます。
新型コロナ感染症に限らず、炎症が強いと血は固まりやすくなって、小さい血管にどんどん血栓が作られていきます(播種性血管内凝固症候群)。それに加えて、新型コロナウイルスは血管内皮細胞(=血管の内面にあって血液と接する細胞)に感染しやすく、血管内皮細胞が壊れ、さらに血栓ができやすい状態になるのです。ひとたび血栓ができると、そこから先の血管に血が流れなくなり、臓器機能の低下が起こります。新型コロナ感染症では、こうした全身の血栓症による多臓器不全が強く現れていると考えられます。
初期には、新型コロナ感染症による血栓症によって心筋梗塞や脳梗塞などが心配されましたが、通常我々が経験してきた比較的太い血管に血栓が詰まって起こる心筋梗塞・脳梗塞の頻度は当初心配していたほどには高くならないことがわかってきました。
また、炎症による播種性血管内凝固症候群に加えて血管内皮細胞感染による細い血管の血栓症による多臓器不全も、早期からの抗凝固療法、加えて、抗炎症作用があるデキサメサゾンの使用により減っているようです。
ちなみに、東洋人は欧米人と比べて血栓症を起こしにくいことは医学界ではよく知られています。一般の外科手術で傷を閉じる際、日本の外科医はかなり小さい出血まで電気凝固などで止めるのですが、欧米の外科医はかなりアバウトです。彼らはもともと血が固まりやすいので、止血しないでも出血が止まるからです。今、欧米の病院では、新型コロナ感染症の患者が入院するとすぐに抗凝固療法を始めており、それも世界的な重症度の低下につながっているのだと思います。
このようにして重症度が低下した=多臓器不全が起こりにくくなったということは、すなわち新型コロナ感染症に感染しても死に至りにくくなったことを意味します。とはいえ、この感染症の怖さがなくなったと考えるのは早計です。
どのような人が重症化しやすいかは第一波の時から基本的に変わっていません。高齢者、糖尿病、高血圧、慢性肺疾患などの基礎疾患(持病)を持っている人です。また肥満や喫煙、男性も重症化のリスクと言われています。ただし、われわれ重症患者を専門に診ている医師を驚かせているのは、持病があるとはいってもふだんから旅行に行ったり運動をしたりしているごく普通の人が重症化しているという事実です。インフルエンザでも重症化はしますが、持っている持病の程度がより重い、より高齢、普段の活動性もより低い、「さもありなん」という人であり、新型コロナ感染症で重症化する人は、本来であれば集中治療室には無縁の人なのです。 また、重症度が低下した現在でも、ECMO(体外式膜型人工肺 第3回参照)を使わなければならない患者が大幅に減ったわけではありません。単機能不全とはいえ肺に重いダメージを負うことが多く、その場合はECMOで肺を休ませなければならないからです。そうなると、退院・社会復帰まで非常に長い時間がかかります。どうやら、治療期間が長いことには変化がなさそうです。同時に、症状が重くなるほど、後遺症も重くなるでしょう。
また、重症度が低下した現在でも、ECMO(体外式膜型人工肺 第3回参照)を使わなければならない患者が大幅に減ったわけではありません。単機能不全とはいえ肺に重いダメージを負うことが多く、その場合はECMOで肺を休ませなければならないからです。そうなると、退院・社会復帰まで非常に長い時間がかかります。どうやら、治療期間が長いことには変化がなさそうです。同時に、症状が重くなるほど、後遺症も重くなるでしょう。
一方で、細菌の二次的感染のリスクも指摘され始めています。一般的に免疫が不調になると、細菌感染にかかりやすくなります。さらに、感染に対する強力な防御機構である皮膚に穴を開けて血管に管を入れれば、からだの外にいる菌が皮膚と管のすきまを通って体内に侵入するリスクが高まります。細菌感染症がウイルス感染症後に発症することはよく知られており、とくに季節性インフルエンザではその可能性が非常に高く、早期から黄色ブドウ球菌感染症などで重症化するケースが多いのです。
新型コロナ感染症については、当初は二次感染はあまりないとされていたのですが、そのリスクを無視できないことがだんだんわかってきました。治療にデキサメサゾンを使っている場合はなおさら注意が必要です。ステロイドは炎症を抑えてくれますが、半面免疫を強力に抑えるので、かえって細菌の感染症にかかりやすくしてしまうからです。われわれ医療従事者は、ステロイドの投与タイミングに細心の注意を払うべきですし、今後もさらに良い治療法を模索し続けなければなりません。
では、もし重症化してしまった場合にどうすればいいのか。ご家族の役割について触れておきたいと思います。じつはご家族にできること、やっていただきたいことはたくさんあります。
病院によって対応は異なりますが、現在は新型コロナ感染症以外の病気でも基本的に面会謝絶というのが一般的です。ただし、積極的にリモート面会を行ったり、治療上必要であればご家族の来院を促す病院も多いと思います。新型コロナ感染症の重症患者の場合も、PCR検査陽性の時期は面会できませんが、検査陰性となり感染性がないことを確認した後は、病院にどんどん来て積極的に看護、リハビリに関わっていただきたいと思います。
というのも、ご家族が、認知機能が低下し、せん妄や不眠、幻覚症状に苦しんでいる重症患者とわかりあえる窓口になりえるからです。医師や看護師となかなかコミュニケーションが成立しない時でも、ご家族とは意思の疎通ができることがよくあるのです。また、ご家族の顔を見ると患者は落ち着きますし、治そうという強い気持ちも生まれるでしょう。 集中治療は医師、看護師、薬剤師、臨床工学技士、理学療法士のチームで治療にあたりますが、患者本人、ご家族も含めたチーム医療なのだと私は考えています。長ければ1年以上かかる長期戦ですので、チームにご家族が加わることはきわめて重要なのです。
集中治療は医師、看護師、薬剤師、臨床工学技士、理学療法士のチームで治療にあたりますが、患者本人、ご家族も含めたチーム医療なのだと私は考えています。長ければ1年以上かかる長期戦ですので、チームにご家族が加わることはきわめて重要なのです。
最後に一言。以上のように重症度が下がり、亡くなる人が減ったのは事実です。これは紛れもなく、寝る間を惜しんで研究を続けてきた研究者、得られた最新・最良の知見を生真面目に実践する医療スタッフ、医療体制を下から支える行政職員の努力のおかげです。一方、このような質の高い診療は、ベッドや機器、そしてマンパワーに余裕があって初めて達成できるものであることを忘れてはいけません。
第3波が始まりました。せっかく死亡率が低下しても、キャパシティーをオーバーすれば、亡くならなくてよい人がいとも簡単に亡くなってしまうことを、すでに世界は経験しています(第7回・第8回参照)。このような不幸な事態を避けるための最善の方法は、感染者の急激な増加を避けることです。みなさん、再度気を引き締めて密を避け、マスクを着け、手指消毒を続けて下さい。
(11月21日口述 構成・文/鍋田吉郎)
※ここに記す内容は所属組織・学会と離れ、讃井教授個人の見解であることをご承知おきください(ヒューモニー編集部)。
連載第28回「新型コロナウイルス感染症と死」(11月30日掲載予定)


