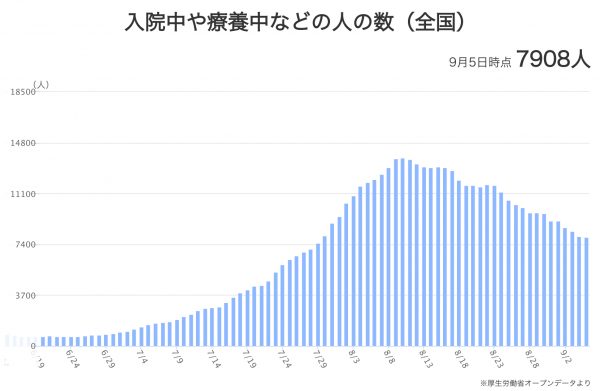
新規陽性者数24人、患者数463人、入院患者数278人、うち重症患者数11人(埼玉県9月4日現在)。
新型コロナウイルス感染者数が緩やかに減少しています。第一波に比べて相対的に少なかった重症患者数(第13回参照)も、減少に転じています。ところで、この「重症患者」とは何をもって“重症”と言うのでしょうか。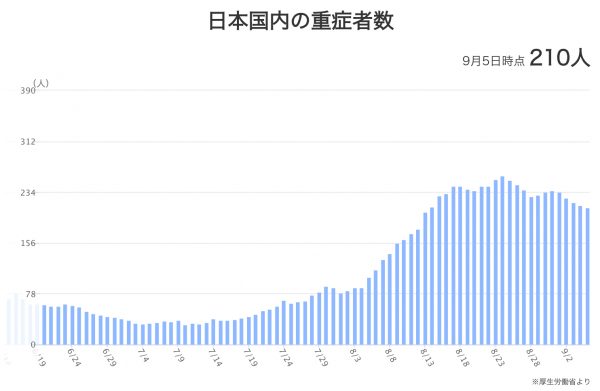
8月20日頃、国(厚生労働省)と東京都の“重症”の基準が異なるという報道が注目を集めました。それをめぐって、「わかりにくい」「東京都は国に合わせろ」「東京都は重症者数を少なく見せようとしている。けしからん」といった侃々諤々の意見がネット上に溢れました。
(1)ICU(集中治療室)で治療、(2)人工呼吸器を使用、(3)ECMO(体外式膜型人工肺)を使用――この中のいずれかに当てはまる場合を“重症”と定義しているのが厚労省です。一方の東京都は、ICUにいる患者の中で、人工呼吸器もしくはECMOを使用していない患者を重症者の集計から除外しました。(2)か(3)に当てはまる患者だけを“重症”と定義したわけです。
 厚労省と東京都、どちらの“重症”の定義が正しいのでしょうか?
厚労省と東京都、どちらの“重症”の定義が正しいのでしょうか?
じつは“重症”の定義は正確に決まっているわけではありません。だからこそ両者の定義が異なってしまい混乱したのですが、どちらの定義も間違っているとは言えないのです。
結論から言えば、「地域におけるベッドコントロール(ベッド数の確保)」の観点からすれば厚労省の“重症”の定義がすぐれ、「感染症の状況のモニタリング」の観点から言えば東京都の“重症”の定義のほうが実態を表しています。
今回は、両者の定義の相違点である「ICUに入っていること」の意味を掘り下げながら、“重症”とは何かについて考えてみたいと思います。
ICUとは、「生命の危機にある重症患者を、24時間の濃密な観察のもとに、先進医療技術を駆使して集中的に治療する」という“集中治療”のために、診療体制・モニタリング用機器・生命維持装置などの高度の診療機器を整備した施設です。 ですからおもにICUに入るのは生死の境をさまよう患者、具体的には臓器不全、とくに多臓器不全の患者です。
ですからおもにICUに入るのは生死の境をさまよう患者、具体的には臓器不全、とくに多臓器不全の患者です。
人間の体には、きちんと機能しないと生きていけない重要臓器があります。中枢神経系(脳・脊髄)、心臓、肺、肝臓、腎臓。さらに加えて胃や腸などの消化管、固形臓器ではありませんが血液凝固系も重要な機能を負っています。これらの重要な機能が働かなくなった状態が臓器不全です。
ちなみにICUには、他の臓器は大丈夫だけれども人工呼吸が必要な呼吸不全、あるいは脳の機能障害により意識が非常に悪くなった状態など、ひとつの臓器の不全(=単臓器不全)でも入ることがあります。しかし、サイトカインストームなどにより単臓器の機能不全は他の臓器にも影響を及ぼしやすいので、ICUで診るのは2つ以上の臓器が不全となった多臓器不全の患者がメインとなります(第3回参照)。全員の患者が呼吸不全になるわけではないので、人工呼吸を行っていないICU患者が存在することになります。
ただし、重症で多臓器不全が発症している患者だけがICUに入るわけではなく、多機能不全が発症する一歩手前、“予備軍”の患者もICUに入ります。たとえば、大きな手術の後に、慢性閉塞性肺疾患や心筋梗塞のような患者の既往歴を勘案してICUに入室するといったケースです。これらの既往歴のある患者は、術後に呼吸不全、循環不全を起こす可能性が高いため、起こらないように監視する、起きてもすぐに治療できるようにICUに入室するのです。 このように、ICUに入室するのは、臓器不全がまさに起こっている“重症”患者以外にも、人工呼吸を受けていないが他の臓器不全がある患者や、臓器不全の予備軍がいるのです。
このように、ICUに入室するのは、臓器不全がまさに起こっている“重症”患者以外にも、人工呼吸を受けていないが他の臓器不全がある患者や、臓器不全の予備軍がいるのです。
一方で、ICUの適応に関しては、厚労省の定める診療報酬上の縛りがあります。基本的に、「重症患者を診療できる体制が整備されている」と認定されたICUに患者が入ると1泊あたり、「特定集中治療室管理料」が算定されます(最高で「特定集中治療室管理料1」で1泊あたり約14万2000円。2週間まで算定可能)。この時、算定対象となる患者は以下の状態にある者と定められています。
 https://www.pt-ot-st.net/contents4/medical-treatment-reiwa-2/wp-content/uploads/sites/6/2020/03/000603748n.pdfを引用改変
https://www.pt-ot-st.net/contents4/medical-treatment-reiwa-2/wp-content/uploads/sites/6/2020/03/000603748n.pdfを引用改変
「ア 意識障害又は昏睡、イ 急性呼吸不全又は慢性呼吸不全の急性増悪、ウ 急性心不全(心筋梗塞を含む。)、エ 急性薬物中毒、オ ショック、カ 重篤な代謝障害(肝不全、腎不全、重症糖尿病等)、キ 広範囲熱傷、ク 大手術後、ケ 救急蘇生後、コ その他外傷、破傷風等で重篤な状態」
逆に言えば、上記のアからコにあてはまらない患者は、たとえICUに入っても「特定集中治療室管理料」は算定されません。
この特定集中治療室管理料に加えて、「人工呼吸器をつけた」「人工透析を行った」「Aライン(=動脈ライン。血圧を直接測定するなどの目的で、手首の動脈にカテーテルを挿入すること)を入れた」等々の“資源投入ベース”で診療報酬が加算されます。
しかし、患者をICUに入れるべきかどうか、その境界線は微妙で判断に迷う場合があります。また、ICUに入れる必要が本当にあるのかどうか、疑問なケースも発生するのです。もっと言えば、病院にはどうしても「より多くの診療報酬を得よう」とする気持ちがはたらきます。たとえば――「大手術後」という条件こそ満たしているものの、じつは、患者本人は元気で多臓器不全も発症する可能性も低い。にもかかわらずICUに入室させ、そこでさまざまな処置を行い診療報酬加算を得る――という気持ちです。診療報酬請求は最終的に都道府県レベルで審査官のチェックを受け、疑いがある場合は差し戻されるのですが、ビフォー・コロナの頃からこの問題は認識されていました。“資源投入ベース”の診療報酬加算制度には、どうしても過剰診療の方向にインセンティブがはたらきます(なお、少しずつではありますが、制度の改善ははかられています。2018年度に導入された多臓器不全スコアの報告義務もその一つです)。
新型コロナ感染症に関しては、特例措置として、特定集中治療室管理料が4月の時点で2倍、最終的に3倍になりました。また、ECMO(人工心肺)を必要とする状態の患者は最大35日まで算定可能です。第一波の感染拡大期、新型コロナ感染症患者を受け入れると経営を圧迫するという理由などにより、私立の病院は患者受け入れに慎重でした(第2回参照)。私が勤務する自治医科大学附属さいたま医療センターの例で言えば、6床の新型コロナ感染症専用ICU病棟を運営するために、一般病棟を2棟、計100床を閉鎖しなければなりませんでした(実際、4月も5月も前年比で1ヶ月当たり数億円の収入減が発生しました)。ですから、受け入れのインセンティブとなる診療報酬増額が、全国共通で求められていたのです。
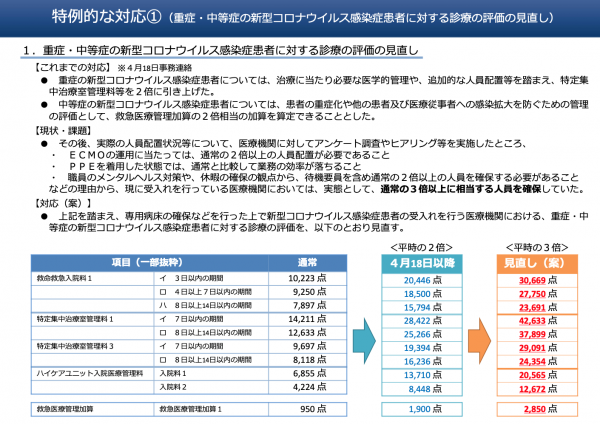 厚生労働省ホームページ・中央社会保険医療協議会総会(第459回・令和2年5月25日)より
厚生労働省ホームページ・中央社会保険医療協議会総会(第459回・令和2年5月25日)より
ちなみに、長期にECMOを使用し入院が3ヶ月に及んだ患者の中には、診療報酬請求額(=おおよその治療費総額)が2000万円を超える人がいました(原則として全額公費負担)。通常でも入院診療報酬請求額が1000万円を超える患者は月に1人出るか出ないか。重症新型コロナ感染症の診療には、これほどお金がかかるのです。
また、通常であれば他の患者に使用できるが、新型コロナ感染症患者がいつでも使えるように空けておくベッドにも、国の補正予算から補償が支払われます(重症用では1日約30万円)。
こうして、特定集中治療室管理料増額や空床補償により頑張っている病院の損失は軽減され、また、新型コロナ感染症患者を受け入れる病院の増加・ベッドの増床につながりました。しかし一方で、ビフォー・コロナ同様診療報酬算定の問題はあります。具体的には、人工呼吸器使用まではいっていない感染患者をICUに入れ、「Aラインを入れた」「心電図をつけた」などの処置をして、特定集中治療室管理料および加算を取ることが、制度上可能なのです。
つまり、ICUに入るほどではない新型コロナ感染症患者がICUに入っている可能性があるのです。病勢の推移や本当に“重症”の患者数の推移を把握する目的であれば、「ICUに入っていること」を“重症”の定義のひとつとしていいのか、議論の余地があると言わざるをえません。 空床補償に関しても、病院としては、どうしても“ベッドを空けておいて得られる補償” vs. “通常患者に使用しないことによる損失”の計算をしてしまいます。なぜなら、通常ではどの病院もベッド稼働率を上げるために苦心しているのに、「新型コロナ感染症患者のためにベッドをX床空けています」と都道府県に報告するだけで、収入を生むわけです。おそらく、厚労省はこのような問題が生じるのを承知の上で、ベッドを確保するために特定集中治療室管理料増額や空床補償に関する政策判断をしたのだと思います。
空床補償に関しても、病院としては、どうしても“ベッドを空けておいて得られる補償” vs. “通常患者に使用しないことによる損失”の計算をしてしまいます。なぜなら、通常ではどの病院もベッド稼働率を上げるために苦心しているのに、「新型コロナ感染症患者のためにベッドをX床空けています」と都道府県に報告するだけで、収入を生むわけです。おそらく、厚労省はこのような問題が生じるのを承知の上で、ベッドを確保するために特定集中治療室管理料増額や空床補償に関する政策判断をしたのだと思います。
一方で、病院によっては感染管理の観点から、普段使っているICUは通常患者が入室し、一般病棟を改造して新型コロナ感染症専用の病棟を作り、そこで人工呼吸器患者やECMO患者を管理するところもあります。そのために医療機器を移動させたり準備したりして対応します。厚労省は、本来のICU以外の病棟でも体制が整備されていれば、特定集中治療室管理料とみなすと述べています。
ますます“重症”や“ICUの適応”がよく分からなくなりますね。
新型コロナ感染症は、基本的に肺炎が悪化して重症化します。重症化の過程で、呼吸不全で酸素が必要になる(酸素投与)→気管挿管して人工呼吸器を使用する→ECMO(体外式膜型人工肺)を使用する、という段階を踏みます。個人的には、新型コロナ感染症の状況を把握するのであれば、「気管挿管して人工呼吸器を使用する」レベル以上を “重症”と定義するほうがわかりやすいのではないかと思います。 もちろん、最初に述べた通り、「ICUに入室している」人数の把握も、ベッド数を確保するという観点では必要な指標です。
もちろん、最初に述べた通り、「ICUに入室している」人数の把握も、ベッド数を確保するという観点では必要な指標です。
いずれにしても大切なのは、丁寧な説明でしょう。何を目的にどのような数値を発表しているのか――国も自治体も、国民が疑心暗鬼にならないような丁寧な説明をしてほしいと思います。
また、日本は国民皆保険制度なので、病気にならない限り医療にどの程度お金が掛かるかが見えにくくなっています。我が国の医療費は年々増加し、今年は、前年比で約3000億円増えて42兆6000億円に達するそうです。そして、これは医療費社会保険や国民健康保険では賄いきれず、約4割がわれわれが納める税金で賄われています。この機会に、みなさんも医療費を意識していただきたいと思います。
(9月1日口述 構成・文/鍋田吉郎)
※ここに記す内容は所属病院・学会と離れ、讃井教授個人の見解であることをご承知おきください(ヒューモニー編集部)。
連載第17回「ワクチンはすべてを解決してくれない」(9月14日掲載予定)