6月8日、県庁で記者会見を行った大野元裕埼玉県知事は、新型コロナウイルス感染症に対する医療体制強化を含む補正予算案を発表しました。その目玉のひとつが、複数の病院の集中治療室をインターネットでつなぎ、拠点病院(自治医科大学附属さいたま医療センター)がモニタリングし、適切な助言を行う「遠隔集中治療支援システム(tele-ICU)」です。
tele-ICUにおける診療支援は、離れた地域病院のICU患者の心電図、呼吸数、心拍数、酸素飽和度、血圧、検査所見、放射線画像、カルテ情報などに加えて、リアルタイムの患者映像やモニター映像を拠点病院に送り、地域病院のスタッフと拠点病院スタッフ間で情報を共有しながら行われます。 ドクターだけでなく、質の高い集中治療に不可欠なナースをはじめとする医療従事者間の診療支援も可能です。さらに、毎日のICU回診で使用できるだけでなく、急変時の診療支援にも使用できます。
ドクターだけでなく、質の高い集中治療に不可欠なナースをはじめとする医療従事者間の診療支援も可能です。さらに、毎日のICU回診で使用できるだけでなく、急変時の診療支援にも使用できます。
tele-lCUが普及しているアメリカでは、計249病院が導入し、年間で約30万人以上の患者がその恩恵を受けていると言われています。しかし、日本では現在までに数施設に導入されているだけです。
私は、第2波に備えてtele-ICUを導入し、人工呼吸やECMO(エクモ/体外式膜型人工肺)」が必要な重症患者の治療体制強化の必要性を訴えてきました。それが実現することになったのです。
では、なぜtele-ICUが有効で、必要なのでしょうか。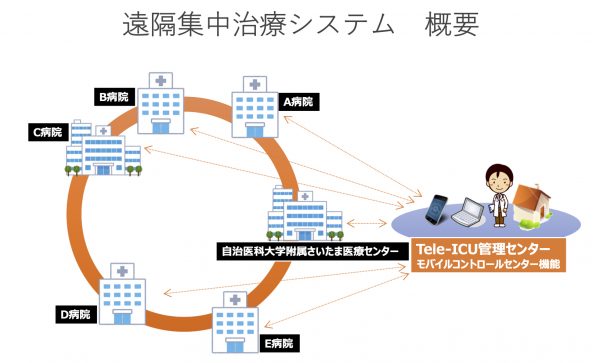 もともと日本は、病院のかかりやすさ(アクセス)、医療の質(クオリティ)、患者の経済的負担(コスト)、すべてにおいて患者に優しい医療大国です。しかし、高齢化にともなう社会保障費上昇が国の財政を圧迫し、それをこのまま維持するのは難しくなってきました。そこで、国はひとつの施策として、医療経済的に優れた、つまり効率的な欧米型医療モデルへのシフトを始めました。
もともと日本は、病院のかかりやすさ(アクセス)、医療の質(クオリティ)、患者の経済的負担(コスト)、すべてにおいて患者に優しい医療大国です。しかし、高齢化にともなう社会保障費上昇が国の財政を圧迫し、それをこのまま維持するのは難しくなってきました。そこで、国はひとつの施策として、医療経済的に優れた、つまり効率的な欧米型医療モデルへのシフトを始めました。
欧米型医療モデルとは、例えば、「A病院は集中治療に特化し、ある程度広い地域の中でA病院だけがハイレベルの集中治療を行う」と集約化をはかり、それぞれの医療機関の機能を明確化・専門化させたモデルです。欧米、とくにアメリカではこのモデルによって効率的な病院経営が行われています。日本はまだまだ遅れていて、過渡期にあった――それがビフォーコロナの状況でした。
ところが、新型コロナ感染症が拡大すると…。
欧米では医療崩壊が起こり多数の死亡者が出てしまいました。最大の原因は、感染爆発を抑えられなかった社会的、政策的要因があり、結果的に医療資源が足りなくなったことです。しかし、それに加えて、もしかしたら欧米型医療モデルも一因になったのではないか。私はそう疑っています。
欧米型医療モデルは、医療の入り口が比較的狭く、いわば、病状が悪くなってからでないと病院にかかりにくいシステムなのです。
ニューヨークの大病院の一つであるマウント・サイナイ病院では、1141ベッドの90%が新型コロナ感染症患者で占められ、1日あたり最大160人、トータルでおよそ1000人に人工呼吸が必要になりました。このうち相当数がICU外の病棟で、集中治療を専門としない医師のもとに行われ、一時的に2人に1つの呼吸器を使用したり、麻酔器を使うこともありました。
また、ICUのベッドはあっても、ECMOのできる高機能の病院が限られているため、必要なECMO治療が受けられない重症患者が相当数いたのではないか。ECMO治療を受けられず、人工呼吸器に頼らざるをえないために、肺を痛めてサイトカインストームが悪化し、亡くなった方も少なくないのではないかと想像します。
実際、欧米の人工呼吸やECMO治療を受けた患者の死亡率は、日本のそれと比べて2倍から3倍程度高いのです。
今後の検証を待たなければなりませんが、欧米型医療モデルは新型コロナ感染症に対して脆弱だった可能性があるのです。
日本では幸い欧米のような感染爆発は起こりませんでした。しかし、結果オーライとせず、第2波に備える必要があります。そこで注目したいのが、全国的にECMO機器を持っている病院が多い点です。
資源分散型の日本では、全国各地の病院がECMOを持っており、その総数は約2200台にのぼります(今年2月調査時)。一方、世界有数の集中治療病床数があるドイツでは1000台程度、他の欧州諸国はおそらくもっと少ないと考えられます。
4月の感染ピーク時のデータを振り返ると、新型コロナ感染症のために用いられたECMO数は、瞬間最大で90台程度でしょう。新型コロナ感染症以外でECMOが必要になった患者を含めても、おそらく瞬間最大必要数は500台を越えることはなかったのではないでしょうか。数だけでいえば、相当の余裕があるのです。
ECMOには、二つの方式があることは前回お話ししました。肺機能を助けるために静脈から血液を取り出して静脈に戻す静脈-静脈(VV)方式と、静脈から血液を取り出して動脈に戻す静脈-動脈(VA)方式です。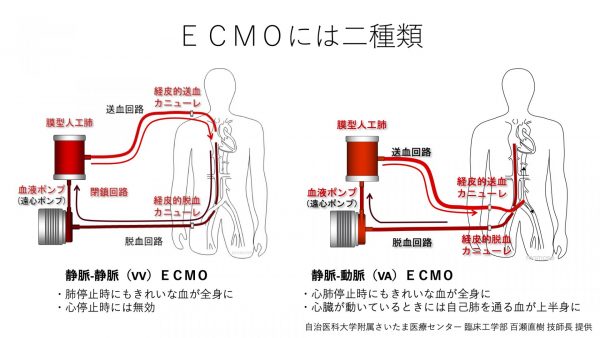
新型コロナ感染症の重症患者のように肺機能の低下した患者には、静脈-静脈(VV)方式を用います。一方、静脈-動脈(VA)方式は、肺だけでなく心臓の肩代わりもしてくれるので、心肺停止状態の患者が運び込まれてきた際に、心肺蘇生のために使います。また、心臓の手術や急性心筋梗塞のカテーテル治療でも、静脈-動脈(VA)方式のECMOが用いられます。
静脈-静脈(VV)方式も静脈-動脈(VA)方式も、人工肺、ポンプ、回路は同一で、どちらの目的にも使用することが可能です。では現在、2200台がどのように使われているかというと…。多くは、心肺蘇生や心臓手術などの静脈-動脈(VA)方式のECMOとなっています。
一方で、アメリカの医学誌に発表されたデータは、感染症、心疾患、肺疾患、手術後、外傷など、原因に関わらず多臓器不全をきたした患者に最善の治療を提供するには、その道のエキスパートである集中治療専門医の存在が必要であることを示しています。実際、アメリカの医療評価機構のひとつは「集中治療室は24時間体制で集中治療医が管理するか、主治医と共同して管理すべきである」と提言しています。
しかし日本では集中治療専門医の数が足りず、静脈-動脈(VA)方式のECMOは、多くの施設で、循環器内科医、心臓外科医が担当しているのが現状です。また、循環器内科医や心臓外科医は、静脈-静脈(VV)方式の経験はほとんどありません。
つまり、機器はある、しかし人が足りないのです。
少なくとも「ECMOの数を増やそう。ECMOを増やせば安心だ」というのは合理的ではないように感じます。どうしてもハードを増やせという議論になりがちですが、ハードがあれば良いわけではありません。大事なのはソフト面――ハードを使う人・使い方のクオリティです。さらに、「感染が終息した後も持続できるシステムを作る」という視点を入れないと、設置したハードは廃墟化してしまうでしょう。
必要なのは、現在ある資源を最大限有効活用するという発想ではないでしょうか。
だとすると、従来の日本の医療アクセスの良さを活かして、幅広いレベル・範囲の医療施設が協力・連携するしかない――その具体的方策のひとつがtele-ICUなのです。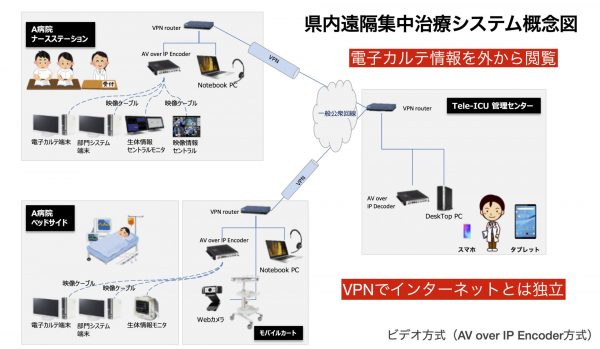
4月の感染ピーク時、県内にはECMO機器はあっても集中治療医が存在せず、新型コロナ感染症の重症患者の治療を実施できない病院がありました。tele-ICUを構築すれば、ECMO治療の経験豊富な集中治療医がサポートすることができ、重症患者の受け入れが広がります。すでに各地の病院が持っているECMOを有効活用できるのです。
また、搬送先が見つからないために、集中治療医なしでECMO治療を行った病院もありました。慣れない治療に担当ドクターは、帰れない、眠れない日々が続いたでしょう。このようなドクターの働き方改革にもなるのです。
tele-ICUを展開すれば、新型コロナ感染症患者を動かさずに治療できます。患者を動かさずに知恵と経験を動かすことで、患者の移動にともなう感染拡大リスクを回避できます。 各病院の負担を分散し、通常診療への影響を最小限にすることもできます。結果、病院経営への影響を最小限にできるでしょう。
新型コロナ感染症以外にも、集中治療を必要とする患者がいます。tele-ICUを導入すれば、そういう患者を遠隔でサポートできるようにもなります。
このように、手持ちの機器や人的資源を最大限に活用するtele-ICUは、多くの面でメリットがあるのです。
さらにいえば…。
アフターコロナでも、高齢化・医療費高騰・財源不足といった厳しい環境は続いていきます。限られた資源を有効活用する遠隔診療は、日本の医療が進むべきひとつの解なのではないかと思います。
(6月11日口述 構成・文/鍋田吉郎)
※ここに記す内容は所属病院・学会と離れ、讃井教授個人の見解であることをご承知おきください(ヒューモニー編集部)。
連載第5回「感染リスクはゼロにできない」(6月22日掲載予定)



