もし日本で同じことが起こったら?
日本では、4月半ばに新型コロナウイルス感染症の感染拡大がピークを迎えましたが、かろうじて医療崩壊は免れました。一方、その1週間ほど前、感染爆発したニューヨークでは、医療のキャパシティを超える事態も起こっていました。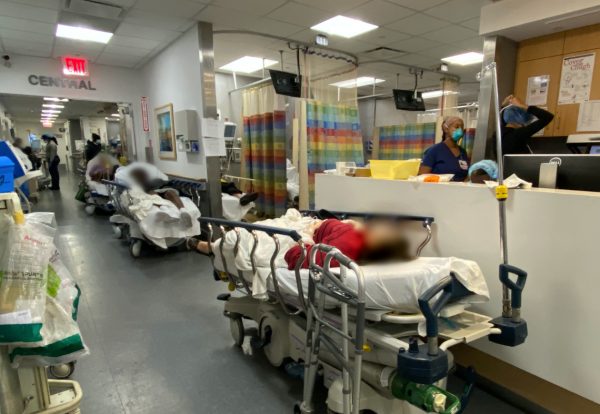 前回のニューヨーク・マウントサイナイ病院の野本先生につづき、医療崩壊したニューヨークの病院にボランティアとして身を投じたコロラド大学集中治療フェローの淵田幹太先生にお話を伺いました。
前回のニューヨーク・マウントサイナイ病院の野本先生につづき、医療崩壊したニューヨークの病院にボランティアとして身を投じたコロラド大学集中治療フェローの淵田幹太先生にお話を伺いました。
淵田幹太
2013年3月、慶應義塾大学医学部卒。自治医科大学附属さいたま医療センター集中治療部、インディアナ大学麻酔科レジデント(研修医)などを経て、2020年7月よりコロラド大学集中治療フェロー(専門研修医)。
* * *
淵田 1月。新型コロナウイルス感染症は、アメリカ国内でもぱらぱらと症例が出始めていました。私が所属していた北カリフォルニアの麻酔科医グループには中国出身の麻酔科医がいて、彼は早い段階から警鐘を鳴らしていたのですが、私にはまだ実感が湧きませんでした。
3月上旬にワシントン州シアトルで感染拡大し、危機感が一気に高まりました。少し遅れてニューヨークでも感染者が急激に増え始め、3月7日にニューヨーク州のクオモ知事が緊急事態宣言。22日にはロックダウンが始まりました。私が暮らしていた北カリフォルニアでの感染拡大も深刻な状況でしたが、幸い、勤務先の病院には大きな影響はありませんでした。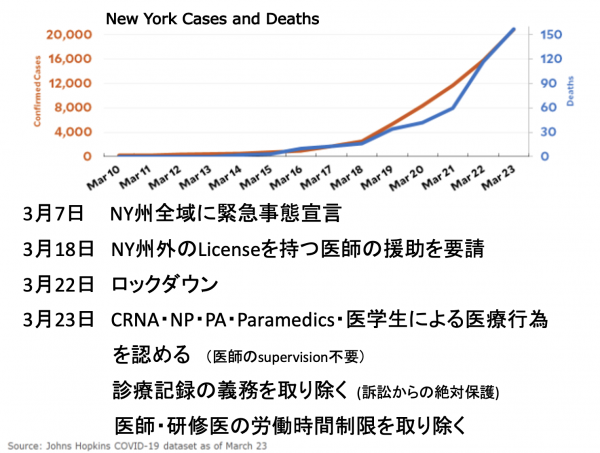 「ニューヨークの友人医師たちが過酷な医療現場に立たされている。自分にできることは何かないのか?」
「ニューヨークの友人医師たちが過酷な医療現場に立たされている。自分にできることは何かないのか?」 北カリフォルニアでは定期手術のおよそ8割がキャンセルされ、麻酔科医の仕事は激減。仕事の無い日が続きました。そんな中、ニューヨークの状況は日に日に厳しさを増していて、「自分はStay Homeしている場合なのか」とある種罪悪のような感情を抱きはじめました。ニューヨーク州保健局が医師ボランティアを募っていることを知った私は、3月下旬、ニューヨーク入りすることを決意しました。
北カリフォルニアでは定期手術のおよそ8割がキャンセルされ、麻酔科医の仕事は激減。仕事の無い日が続きました。そんな中、ニューヨークの状況は日に日に厳しさを増していて、「自分はStay Homeしている場合なのか」とある種罪悪のような感情を抱きはじめました。ニューヨーク州保健局が医師ボランティアを募っていることを知った私は、3月下旬、ニューヨーク入りすることを決意しました。
保健局のウェブ申請を済ませた翌日、私の所属していた全米規模の医師グループからメールが入り、ニューヨーク派遣チームを急遽結成し、そのメンバーを募っている、という旨の通達がありました。病院の紹介だけでなくフライトやホテルも用意してくれ、ニューヨーク州の医師免許の申請もスムーズにできるといいます。まさに渡りに船でした。
4月2日。空港には警備員以外に人の姿はなく、ニューヨーク行きの飛行機の乗客は私を含めてふたり。非日常的な光景に鳥肌が立ったのを今でも覚えています。 ニューヨークで用意されていたホテルはタイムズスクエアのマリオットホテルでした。事前のメールでは、ホテル内にはバーもレストランもあるし、パーソナルコンシェルジュサービスもつけてくれるという話でした。しかし実際には、タイムズスクエアはガランとしていて、ホテルのロビーにも人っ子ひとりいませんでした。ようやく出てきたひとりの従業員が、カウンターの上の電子レンジを指差して言いました。
ニューヨークで用意されていたホテルはタイムズスクエアのマリオットホテルでした。事前のメールでは、ホテル内にはバーもレストランもあるし、パーソナルコンシェルジュサービスもつけてくれるという話でした。しかし実際には、タイムズスクエアはガランとしていて、ホテルのロビーにも人っ子ひとりいませんでした。ようやく出てきたひとりの従業員が、カウンターの上の電子レンジを指差して言いました。
「電子レンジが必要だったら、これが使えます」 その夜、配属される病院が、ニューヨーク市郊外、クイーンズ地区にある病院と決まりました。通常時の病床数おおよそ200、ICU8床という規模の病院です。ニューヨーク市では中心部のマンハッタンより周辺部のほうが感染者数は多く、中でもクイーンズはホットスポットのひとつでした。
その夜、配属される病院が、ニューヨーク市郊外、クイーンズ地区にある病院と決まりました。通常時の病床数おおよそ200、ICU8床という規模の病院です。ニューヨーク市では中心部のマンハッタンより周辺部のほうが感染者数は多く、中でもクイーンズはホットスポットのひとつでした。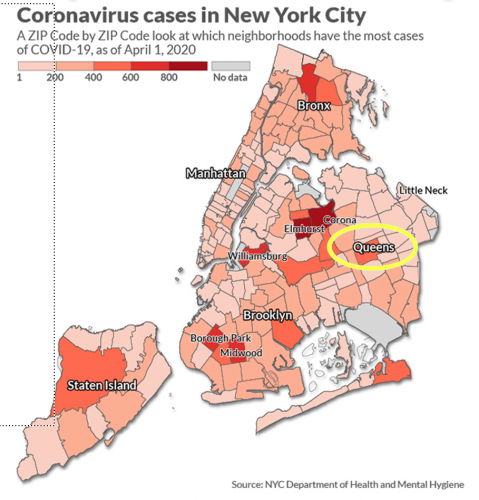 病院内の状況は壮絶でした。
病院内の状況は壮絶でした。
この病院では、ICU扱いとして管理する病床を合計40床に増やすなどの受け入れ対応をしていましたが、ピーク時には全病床の約8割が新型コロナ感染症患者で埋まり、ICUは常に満床。救急外来ではすべての個室が相部屋として使用され、それでも収められない患者が廊下にストレッチャーで10台、20台と並びました。常時40~80人ぐらいの患者さんが溢れていて、ほぼ全例がコロナウイルス陽性。通常時だったら一刻も早く気管挿管して人工呼吸器に乗せたいような重篤な患者がたくさんいました。救急車のサイレンは鳴り止む気配がありませんでした。多い時には呼吸不全、低酸素血症を起こした重症患者が1時間に3~5人の頻度で緊急搬送されてきました。地獄絵図そのものです。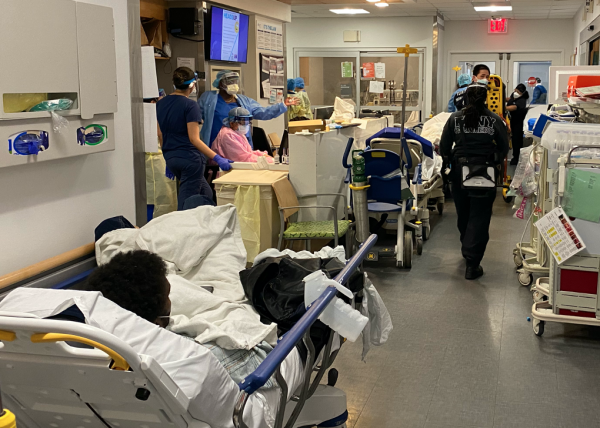 この小さな病院で1日に10~15人の方が亡くなりました。ニューヨーク市全体として遺体を安置する場所が不足したため、遺体は白い袋に入れて、病院のすぐ近くに配置された冷凍トラックに運ばれました。
この小さな病院で1日に10~15人の方が亡くなりました。ニューヨーク市全体として遺体を安置する場所が不足したため、遺体は白い袋に入れて、病院のすぐ近くに配置された冷凍トラックに運ばれました。 讃井 …もはや戦場、野戦病院ですね。そのような極限下で、医療の何が崩壊するのでしょうか?
讃井 …もはや戦場、野戦病院ですね。そのような極限下で、医療の何が崩壊するのでしょうか?
淵田 じつは、モノはぎりぎり足りていました。PPE(個人防護具)や人工呼吸器は品薄ではあったけれど持ちこたえました。足りなかったのは人です。集中治療専門医、ICUナース、呼吸療法士、透析看護師…。たとえば、気管挿管して人工呼吸器に乗せるまではできるのですが、その後管理する人的余裕がまったくなかったんです。回診もできなくて、放置状態にならざるをえませんでした。
4月前半の段階で、人工呼吸器に乗った後抜管に至った患者は一人もいませんでした。挿管患者の死亡率はほぼ100%。患者が亡くなると40床満床だったICUのベッドがひとつ空くので、そこに新たな重症患者を入れて…という絶望的なサイクルに陥っていました。治療は完全に後手後手です。
讃井 やはり大事なのは人なんですね。
淵田 ある先生なんかは、12時間勤務を週に8回入れていて、36時間ストレートで働いたりもしていました。みんなすごいがんばっていたのだけれど、キャパシティを超えていたんです。
讃井 院内の感染対策はできていましたか?
淵田 理想的なゾーニング(管理区域の区分け)は、病院全体に新型コロナ感染症患者があふれかえっているので現実的に不可能でした。病院の中はウイルスだらけだったと思います。私は、病院に着いたら即N95マスクをつけて、フェイスシールドも装着して、それをずっとはずさないようにしていました。それと、自分の首から上を絶対に触れないように注意していました。 ただ、これだけ医療崩壊していても、土台となる医療システムがなくなったわけではありません。この病院がそれまで築いてきたワークフロー・仕事文化・人間関係の上で医療が成り立っていました。ボランティアとして勤務していた自分は、現地スタッフと積極的にコミュニケーションをとることを心がけました。
ただ、これだけ医療崩壊していても、土台となる医療システムがなくなったわけではありません。この病院がそれまで築いてきたワークフロー・仕事文化・人間関係の上で医療が成り立っていました。ボランティアとして勤務していた自分は、現地スタッフと積極的にコミュニケーションをとることを心がけました。
讃井 淵田先生は、約2週間、ニューヨークの感染がピークアウトするまで働かれたそうですが、正直な感想をお聞かせください。
淵田 自分が死ぬ可能性もあると覚悟してニューヨークに行ったわけですが、正直なところ病院に足を踏み入れた瞬間から、「帰りたい」と思い続けていました。病院では常に神経が張り詰めていました。どっと疲れてホテルに帰るとき、「Thank you!」、「We are together!」といったタイムズスクエアのネオンサインを見て、「ああ今日も1日終わったな」と張り詰めた緊張がようやくほぐれる。そんな毎日でした。 そこで気づかされたのは、ストレスマネジメントの重要性です。私が参加したプロジェクトでは、マリオットホテルに医師がひとりコーディネーターとして常駐していました。彼は実際の戦場に派遣された経験がある元軍医で、災害時の組織編成やストレスマネジメントに精通していました。その存在は大きくて、ずいぶん心の支えになりました。
そこで気づかされたのは、ストレスマネジメントの重要性です。私が参加したプロジェクトでは、マリオットホテルに医師がひとりコーディネーターとして常駐していました。彼は実際の戦場に派遣された経験がある元軍医で、災害時の組織編成やストレスマネジメントに精通していました。その存在は大きくて、ずいぶん心の支えになりました。 われわれボランティアは、ある日突然見ず知らずの病院に入っていくわけで、その病院の医療文化を知りません。最初の数日は現地スタッフから仕事のワークフローを教わる一方でした。自分は手助けどころか足手まといになっているのではないか。そんな疑問が湧いてくる。そして病院には自分と同じ30代の患者がコロナウイルス感染症で人工呼吸管理を必要とする状態で運ばれてきます。
われわれボランティアは、ある日突然見ず知らずの病院に入っていくわけで、その病院の医療文化を知りません。最初の数日は現地スタッフから仕事のワークフローを教わる一方でした。自分は手助けどころか足手まといになっているのではないか。そんな疑問が湧いてくる。そして病院には自分と同じ30代の患者がコロナウイルス感染症で人工呼吸管理を必要とする状態で運ばれてきます。
正直心が折れそうでしたが、「君はニューヨークに足を踏み入れた。たとえ1日でも、それは貴重で意味があることなんだ」、「もし厳しかったら、いつ帰ってもいいんだよ」という彼のことばで救われました。また、「感情的になったりストレスを感じたら、その場で発散するよう努力しなさい」、「その日あった出来事を家族や友人と毎日話すといいよ」といったアドバイスもくれました。
さらに、ニューヨークを離れて1か月後には、派遣チームにカウンセラーを加えたZOOMミーティングがありました。「君、いまはどう? 大丈夫?」と、メンタルに変調をきたしていないかフォローアップしてくれたのです。そういったところはさすがアメリカで、ボランティアの組織がしっかりしていると感じました。 私が今いるコロラド、ニューヨーク、日本…。状況の違いはありますが、相手にしているものは一緒で、それぞれに苦労があるのではないでしょうか。われわれ医療従事者は、どんな状況であれ最善を尽くすしかない。それだけは確かだと思っています。
私が今いるコロラド、ニューヨーク、日本…。状況の違いはありますが、相手にしているものは一緒で、それぞれに苦労があるのではないでしょうか。われわれ医療従事者は、どんな状況であれ最善を尽くすしかない。それだけは確かだと思っています。
* * *
みなさんは、淵田先生の衝撃的な話をどのように感じましたか?
日本とアメリカでは社会や文化が違うから日本では起こりえない?
たしかに、日本では感染拡大の第一波は抑えられました。注目すべき死亡者数を見ても、日本とアメリカでは桁が違います。そこには、日ごろからの衛生意識、マスクをする習慣、所得格差、医療アクセス、さらには血栓のできやすさ(欧米人はアジア人よりも血が固まりやすく血栓ができやすいとされる。それが新型コロナ感染症を重症化させやすい可能性がある)など、さまざまな因子が関係していると考えられます。また、ウイルス株の変異を指摘する研究者もいます。 しかし、これら日米の違いは、日本における第二波の感染拡大の抑制を保証するものではありません。
しかし、これら日米の違いは、日本における第二波の感染拡大の抑制を保証するものではありません。
前回の野本先生、今回の淵田先生のニューヨークでの経験から私が思いいたったのは、新型コロナウイルスはアメリカの医療システムの弱点を突いた、という点です。彼らが求めてきた効率化、集約化は、大規模な感染爆発に対しては脆弱だった可能性がある。日本に比べて気軽に病院にかかれない、重症になるまで入院できない、入院できた時には手遅れ…。また、医療機器、ベッド、マンパワーの不足は明らかでした。それだけ爆発が大きかったわけです。
ただし、アメリカは失敗、日本は成功と決めつけるのは危険です。
たしかに、アクセスの敷居が低く、医療資源分散型の日本の医療システムは、感染爆発に対する耐性がアメリカよりあるかもしれません。しかし、正確な評価を行うだけの新型コロナ感染症発生数はなかった。これは幸いなことですが、”結果オーライ”としてしまっては、現状のシステムを是とする空気が作られやすくなります。医療費高騰を招いた日本の医療システムの改革がコロナ後まで先送りにされる一方で、感染大爆発への備えも未整備に終わる――そういう事態は避けなければなりません。 淵田先生の言うとおり、それぞれの国で状況は異なります。日本は日本なりに、今ある医療資源を前提に未来を考え、変えるべきところを変えていかなければなりません。
淵田先生の言うとおり、それぞれの国で状況は異なります。日本は日本なりに、今ある医療資源を前提に未来を考え、変えるべきところを変えていかなければなりません。
もうひとつ。忘れてはならないのは、医療以外にもアメリカに学ぶことはある、ということです。
たとえば、合理的、柔軟な発想。点滴ルートを患者から非感染エリアまで延長してしまう発想は、なかなか出てこないものです。これは、他州からの医療支援チーム派遣を可能にしてしまうところにも現れています。日本と異なり、アメリカでは医師免許が州ごとに発行され、通常その変更には労力も時間もかかるのですが、今回、即座にニューヨーク州医師免許が発行されたようです。彼らは、アイデアが合理的であればルール変更を厭わない。とかくルールを守ることが目的化しやすい我々には、学ぶところが大きいのではないでしょうか。
さらに、善意、気持ちを、言葉や行動で表す文化は、患者退院時の院内放送、医療従事者への感謝の落書き、ボランティアの食事提供、ストレスマネジメントにも現れていました。ますます一人一人の距離が離れていく、以心伝心が通用しない時代だからこそ、言葉や行動が重要な潤滑油になるはずです。
おそらく多くの方が、報道や論文を通じて多かれ少なかれアメリカの事情をご存知だと思います。しかし、現場からの報告は何物にも変えがたい重みがある。私にとっても多くのことを考えさせられる貴重な機会でした。
(6月28日、集中治療の多施設ウェブ勉強会「MERIT(Multicenter Education for Residents in InTensive care)」にて収録。7月6日口述。 構成・文/鍋田吉郎)
※ここに記す内容は所属病院・学会と離れ、讃井教授個人の見解であることをご承知おきください(ヒューモニー編集部)。
連載第9回「軽症者も苦しむ新型コロナウイルス感染症の後遺症」(7月20日掲載予定)


